María José Torres, médica del servicio de Alergología del Hospital Regional Universitario de Málaga.
Doctora Torres, la sabia de las alergias: "Tomar ibuprofeno puede volvernos alérgicos a él"
"Detectar alergias con una gota de sangre sería un avance brutal" / "El etiquetado de alimentos que tenemos se basa en las alergias centroeuropeas" / "El número de alergólogos es muy diferente según la comunidad" / "Hay muchos pacientes catalogados de alérgicos que no lo son"
Noticias relacionadas
María José Torres Jaén es licenciada y doctora en Medicina y Cirugía por la Universidad de Málaga, donde es profesora titular del Departamento de Medicina. Dirige el servicio de Alergología del Hospital Regional Universitario de Málaga y coordina la Red Nacional Española de Asma y Alergia. También es jefa del grupo de investigación del laboratorio de Nanoestructuras para el Diagnóstico y Tratamiento de Enfermedades Alérgicas en el Centro Andaluz de Nanomedicina y Biotecnología (Bionand) y del Grupo de Investigación de Alergias del Instituto de Investigación Biomédica de Málaga (Ibima). Coordina el grupo de alergia a medicamentos de la Sociedad Española de Alergología e Inmunología Clínica. Como investigadora ha publicado más de 200 artículos científicos y tiene nueve patentes a su nombre.
Tras hablar con la doctora Torres, la sensación que se queda es agridulce. Las alergias pueden surgir en cualquier momento y, por regla general, no estamos preparados para adaptarnos a ellas. Muchos las vivimos en nuestro día a día, incluida la propia doctora, y normalmente no somos conscientes de que se puede hacer mucho más para no nos afecte nuestra calidad de vida.
La lucha de esta alergóloga para entender, diagnosticar y tratar estas reacciones del cuerpo a elementos ajenos aparentemente inofensivos es también la reivindicación de que el nivel clínico e investigador fuera de los grandes centros neurálgicos de la medicina española también es muy alto.
- ¿Qué es la alergia?
- Es una reacción inmunológica frente a sustancias a las cuales no tenemos que responder. Son sustancias externas, que es lo que la diferencia de las enfermedades autoinmunes. Pólenes, alimento, fármacos, picadura de insectos… No tendríamos que responder sino convivir con ellas sin problema. En un momento determinado hay pacientes (además, desde muy pequeños) que empiezan a desarrollar ese tipo de reacciones.
- ¿Qué es lo que sabemos y qué no sabemos todavía sobre las alergias?
- Sabemos que la vida moderna del mundo occidenteal afecta claramente a su desarrollo. Se sabe que hay un componente genético, porque no todo el mundo que vive en las mismas condiciones desarrolla la enfermedad, y que ésta es muy variable en función de la zona en que la persona viva. No es lo mismo la Europa mediterránea, la Europa central o incluso la zona centro de España. Dependiendo de donde uno viva se va haciendo alérgico a aquello con lo que más tiene contacto. Si uno vive en Jaén, se hará alérgico al olivo; si vive en Canarias, a los ácaros del polvo, etc. Incluso con dietas similares, unos pueden desarrollar alergias a unos alimentos y otros no.
- ¿Hay algo que nos diga por qué nos hemos vuelto más alérgicos?
Por un lado, las condiciones de nuestras viviendas y de nuestros parques son totalmente diferentes a las que había hace unos años. Nuestras casas están mucho más cerradas, hay muchos más muebles y, por lo tanto, hay más posibilidad de que haya ácaros del polvo si vivimos en zonas húmedas.
Cada día parece más claro que el polen se modifica cuando está sometido a la contaminación. Antes pensábamos que el campo era peor, que lo mejor era la ciudad. Pues no, porque a lo mejor el polen que está en el campo no está sometido al ataque de partículas diésel y es mucho menos alergénico que un polen, a lo mejor, de un campo de golf que está rodeado de cipreses al lado de una autovía. Esos van a ser mucho más alergénicos que un ciprés que está en mitad del campo.
- ¿Es cierta la teoría de que la excesiva higiene puede favorecer la aparición de alergias?
- Es posible que tener menos infecciones -parasitarias, virales- hace que el desarrollo de la alergia aumente. Por ejemplo: las familias han cambiado totalmente y ahora tienen un hijo, dos o ninguno. El hijo, si no va a la guardería, no tiene contacto con infecciones. Antes, si en una familia había cinco hermanos, el contacto con virus era mucho mayor del actual. La hipótesis de la higiene es muy controvertida actualmente.
Una de las teorías que, si se confirma, en los próximos años va a generar cambios en nuestra forma de vida es la de la ruptura de la barrera. Nuestra piel está continuamente en contacto con sustancias agresivas que pueden romper la barrera epitelial. A través de esa ruptura, uno entra en contacto con pólenes, restos de animales, un montón de sustancias... y nos hacemos alérgicos porque esa barrera se va rompiendo por el contacto con sustancias agresivas.
Utilizamos continuamente una gran cantidad de productos agresivos que van rompiendo nuestra barrera epitelial, a nivel de la mucosa bucal, a nivel del tracto digestivo, etc. y eso hace que sustancias que no deberían contactar con nuestro sistema inmune lo hagan. Esto podría explicar cómo el mundo occidental está influyendo tanto en el aumento tan importante de la prevalencia de las enfermedades alérgicas.
- ¿Teme que la pandemia de Covid, con el uso de geles hidroalcohólicos y evitando el contacto con otras personas, pueda provocar un aumento de alergias?
- No lo sabemos. Para evaluar las enfermedades alérgicas hacen falta grandes cohortes, que se analizan desde el nacimiento de las personas que las integran, para ver cómo va influyendo la dieta, la introducción temprana de alimentos... en el desarrollo de la alergia. Decidir si la Covid puede influir o no, ahora mismo, sería muy aventurado por mi parte.
Lo que sí es cierto es que el cambio climático, el desarrollo de las nuevas ciudades, la gestión del cambio futuro, etc. debe tener en cuenta también que no estemos aumentando la posibilidad de que los pacientes se vuelvan alérgicos.
- ¿Qué se puede hacer para evitar el aumento de las alergias y de otras enfermedades relacionadas como el asma?
- Por ejemplo, en otros países, en el diseño de jardines participan alergólogos que ven cuáles son las plantas o los árboles que pueden producir más alergias. La planificación de las ciudades, de edificios, grandes arboledas cercanas a las autopistas, etc. debe tener en cuenta que no suponga aumento de la alergenicidad del polen.
Otro aspecto importante en el que hay que trabajar mucho es en la alergia alimentaria. Nosotros tenemos que intentar ser lo más precisos posible en su diagnóstico. Ya no nos vale decir, como se hacía antiguamente, que un paciente es alérgico a "algunos vegetales" o a "determinada fruta". Hay que ser específico, no podemos hacer que un niño pequeño quite de su dieta alimentos vegetales durante un tiempo prolongado.

Torres, con su equipo del servicio de Alergología del Regional de Málaga.
Eso es un problema enorme porque el paciente, cuando tiene una enfermedad alérgica, tiene una enfermedad inflamatoria. Esa enfermedad inflamatoria es tratable, se puede revertir, e incluso con inmunoterapias específicas, se puede curar. Pero cuando esa inflamación va permaneciendo en el tiempo se acaba convirtiendo en una fibrosis, en lo que llamamos un remodelado. Es como si alguien tiene inflamación en una rodilla, no se la trata y acaba con una artrosis que ya no tiene arreglo. En este caso, igual: el paciente no puede ser tratado cuando ya está remodelado, porque ahí poco tratamiento curativo se puede realizar. Hay que intervenir cuando el paciente está empezando para que esa inflamación se puede curar de forma específica y se trate porque, si no, cuando se remodele, no podemos actuar.
El alérgico forma parte de un continuo, en el sentido de que puede empezar con una alergia a la leche de vaca y a una dermatitis atópica, y acabar desarrollando una rinitis, un asma bronquial y, finalmente, una alergia alimentaria a vegetales y a medicamentos. Hay que tener una visión integral del paciente porque, a lo mejor, haciendo una primera intervención en la piel del paciente con una dermatitis atópica, evitamos que se vayan sumando alergias en un mismo paciente.
- ¿Qué se puede hacer, en general, para reducir la susceptibilidad a algunas alergias? A través de los hábitos de vida, por ejemplo.
- Que las casas estén ventiladas, que no tengan acumulación importante de humedad, que no estén cargados de materiales que puedan acumular ácaros del polvo: alfombras, cortinajes… Durante la pandemia se ha pasado mucho tiempo en nuestros domicilios y eso puede haber afectado.
Hay que intentar que los jardines y grandes plantas no estén cercanas a zonas de alta contaminación porque está demostrado que las partículas diésel modifican el polen y lo convierten en mucho más alergénico.
Por supuesto, hay que tener cuidado con el uso de fármacos. La alergia a medicamentos es un problema de salud global. A antibióticos, por ejemplo, que hacen que muchos pacientes, en un momento determinado, necesiten un fármaco específico para una infección grave y no se lo puedan poner porque están etiquetados como de alérgicos a antibióticos.
El paciente debe ser inmediatamente diagnosticado para que no tenga una etiqueta colgada de por vida que le suponga problemas. Por ejemplo, un niño que, de pequeño tiene una reacción tomando un antibiótico y lo catalogan de alérgico a amoxicilina, por ejemplo. Si es una chica, va a tener un grave problema el día en que se quede embarazada, porque es el antibiótico de elección durante el embarazo.
Hay que diagnosticar a los pacientes cuanto más cercana sea la sospecha a una reacción alérgica, porque hay un porcentaje muy importante de pacientes catalogados de alérgicos sin serlo.
- ¿Hay vaguedad en torno al diagnóstico de las alergias?
- No la hay. El diagnóstico es muy preciso, disponemos métodos claros que son las pruebas cutáneas, tests de provocaciones específicas nasales y bronquiales, que identifican perfectamente al paciente alérgico.
Lo que sí puede existir es desconocimiento por parte de los servicios de atención primaria sobre cómo derivar a los pacientes alérgicos a los servicios especializados. Los diagnósticos son muy precisos y disponemos de herramientas de utilidad. Por ejemplo, un paciente que se somete a un procedimiento quimioterápico y desarrolla una reacción alérgica al producto tiene una serie de procedimientos de desensibilización para que pueda recibir el tratamiento ideal para tratar su enfermedad oncológica.
Hay una gran cantidad de procedimientos diagnósticos y terapéuticos que se pueden aplicar desde el inicio de la enfermedad y que modifican su curso. Lo que sí es cierto es que esta gran cantidad de métodos diagnósticos y tratamientos no es totalmente conocida o no se identifica desde atención primaria, o incluso desde las propias facultades de medicina, donde en muchas no se enseña alergología como asignatura integral.
- ¿Cuáles son las alergias a medicamentos más habituales?
- Los más implicados son los antibióticos y los antiinflamatorios. También inducen muchas inflamaciones los medios de contraste radiológico y los quimioterápicos.
La alergia a fármacos es totalmente diferente en su naturaleza al resto de reacciones alérgicas. Los alimentos, pólenes… son proteínas, por sí mismas inducen una reacción. Los fármacos son sustancias pequeñas, que cuando entran al cuerpo se unen a proteínas y eso hace que puedan producir una reacción alérgica.
Nos volvemos alérgicos a aquellos fármacos que, cuando se unen a esas proteínas, son más estables, y además a los que se consumen con mucha frecuencia. Los antibióticos se consumen con mucha frecuencia y desde muy pequeños. También los antiinflamatorios, prácticamente cualquier niño toma ibuprofeno para la fiebre. Eso hace que las reacciones alérgicas a medicamentos sean frecuentes.
No se le puede decir a un paciente que es alérgico a todos los antiinflamatorios. Hay que intentar darles alternativas para que sepa qué tratamiento debe de tomar. Eso es lo que hacemos todos los días en los servicios de alergia.
- ¿El abuso del ibuprofeno puede provocar alergia?
- No es tanto el abuso sino el consumo de forma habitual. Si tomamos de forma habitual ibuprofeno nos podemos volver alérgicos a él, en edades tempranas y adultas. La alergia a fármacos puede comenzar en cualquier edad.
- ¿Qué avances se están dando para frenar estas alergias?
Uno de los avances fundamentales, que además es una de nuestras líneas de investigación más importantes, es intentar diagnosticar las alergias a medicamentos mediante análisis de sangre. El diagnóstico de la alergia a medicamentos consume tiempo. Imagínese que tiene que venir un paciente: se le hace su historia clínica, hay que hacerle pruebas cutáneas y luego, la mayoría de las veces, una prueba de administración controlada. Esto significa que un paciente, en el hospital de día, tiene que estar una mañana y se le va administrando el fármaco a dosis crecientes para ver si lo tolera o no. Eso supone una sobrecarga importante para los servicios de alergia y para el sistema sanitario.
Si dispusiéramos de una analítica de sangre que nos permitiera distinguir a los pacientes para que fuéramos capaces de diagnosticarlo, el avance sería brutal. Nosotros estamos utilizando nanotecnología y, más recientemente, mediante plataformas de fotónica, estamos colaborando con ingenieros y químicos y hemos creado una spin-off en la Universidad de Málaga para crear un aparato que nos permita diagnosticar la alergia a medicamentos mediante una muestra de sangre.
- Se habla mucho de alergias a alimentos pero, ¿se confunde mucho alergia con intolerancia, hipersensibilidad, etc.? ¿Hace falta una labor pedagógica en este sentido?
- Totalmente. En el tema de la alergia hace falta una labor muy pedagógica en todos los campos, tanto para Grado y posgrado de medicina como en asociaciones de pacientes. Es muy importante diferenciar una intolerancia de una alergia, para determinar quiénes necesitan ser tratados de quienes no.
Mucho de lo etiquetado como alergia alimentaria que no es verdaderamente una reacción alérgica. Etiquetar a un paciente de alérgico es una afectación tremenda a su calidad de vida. Hoy en día disponemos de armamento suficiente para diagnosticar pacientes de forma muy precisa. No es razonable que un paciente esté etiquetado sin que se haya comprobado verdaderamente si es alérgico o no. La celiaquía o la intolerancia a la lactosa no tienen nada que ver con la alergia.
- En el campo de las alergias alimentarias, la más famosa es el cacahuete.
La alergia al cacahuete es totalmente diferente en EEUU de en nuestro país. En nuestro país deriva de que la mayoría de los pacientes son alérgicos a una proteína que se llama LTP, que está presente en el melocotón y en las frutas que se llaman rosáceas. La mayoría de nuestros pacientes tendrán una reacción alérgica a múltiples frutas.
En el caso de EEUU, son alérgicos a otras proteínas. O sea que dos pacientes que son alérgicos al mismo alimento pueden serlo a diferentes proteínas. Eso implica que si soy alérgico a una proteína, puede que tenga alergia a todos los alimentos que la contienen, o incluso a pólenes que tienen esa proteína.
- ¿El etiquetado de los alimentos lo tiene en cuenta?
- Está muy relacionado con los alérgicos de Centroeuropa. No ha tenido en cuenta la peculiaridad de la alergia alimentaria en las zonas mediterráneas. Por ejemplo, en la zona de Centroeuropa la alergia a la manzana se relaciona con la alergia al polen del abedul. En nuestra zona se relaciona más con la LTP, la alergia al melocotón, y la reacción puede ser más grave.
Por eso en el campo de la alergia son tan importantes los proyectos europeos, porque ayudan a entender la diversidad que existe a lo largo del continente y a hacer recomendaciones que son más razonables y que incluyan todas las posibles poblaciones. Incluso dentro España es muy diferente la zona mediterránea de la centro del norte, con pólenes y climas totalmente distintos.
- Las empresas alimentarias y grandes distribuidores han puesto mucha atención a etiquetar el gluten, incluso en productos que de por sí no lo llevan. Sin embargo, queda mucho por recorrer para etiquetar otras alergias.
- En la Academia Europea de Alergia se está trabajando activamente en ver cuáles son las cantidades mínimas de alimentos que puedan ser incluidas en un etiquetado y que puedan producir reacción. Decir que tiene trazas es lo más fácil: lo pones y ya has cubierto el expediente. Pero hay que determinar exactamente cuál es el nivel mínimo permitido para que un alimento pueda decirse que no afecta. Hay mucho trabajo que realizar para que no ponga simplemente que 'puede contener trazas'.
- ¿Usted tiene alergias?
- Yo tengo alergia a un grupo de antibióticos.
- Conoce entonces el punto de vista del paciente. ¿Qué es lo que queda por hacer en las alergias desde ese punto de vista?
- Nosotros intentamos tener una colaboración estrecha con las asociaciones de pacientes. Nos queda entender bien qué es lo que más afecta a su calidad de vida para poder actuar sobre esos puntos.
Por ejemplo, como médicos, podemos pensar que lo más importante para un paciente es tener una dieta equilibrada y lo que más le preocupa o le altera es que el domingo no puedan salir a comer con su familia.
- Su carrera está ligada a Málaga. ¿Cómo se ve la sanidad desde el sur? ¿Los centros madrileños y catalanes acaparan siempre demasiada atención?
- [Risas] En el campo de la alergia, lo que sí ha ocurrido es que, históricamente, el número de alergólogos ha sido mucho mayor en Madrid que en ninguna otra comunidad, con una diferencia importante.
Sí que es cierto que el número de alergólogos en Andalucía está aumentando, pero es una especialidad que ha crecido de forma muy heterogénea en todo el territorio nacional, algo que no ha ocurrido con otras y que es difícil de entender cuando la prevalencia entre la población general es del 30%, que afecta a gente joven, a la calidad de vida y que supone una carga económica importante si contamos la pérdida de días laborales y de colegio.
Hoy en día sigue existiendo ese desequilibro. En Andalucía ha aumentado en los últimos años pero seguimos lejos del número que necesitamos para atender a toda la población.
- Usted es titular de varias patentes y ha desarrollado una spin-off con la Universidad de Málaga. ¿La transferencia de conocimiento, que la investigación no se quede en el ámbito académico sino que genere riqueza, es la cuenta pendiente de la investigación en medicina?
- Totalmente. Nosotros somos un grupo mixto, donde trabajamos alergólogos clínicos y básicos: biólogos, químicos y farmacéuticos. Esta mezcla es fundamental porque hay preguntas que surgen en la clínica que se solucionan desde la ciencia básica y vuelven a la clínica en forma de nuevos diagnósticos y tratamientos. Es la única forma de trabajar.
Muchas de estas son patentes, algunas las tenemos licenciadas en la industria para diagnóstico, que se están utilizando en toda Europa, y el paso siguiente ha sido la creación de una spin-off, Bioherent, en el seno Bionand, el Centro Andaluz de Nanomedicina y Biotecnología. Recién creada, ya hay un fondo de inversión que ha invertido en nosotros, de forma que tiene visos de funcionar muy bien y poder tener un producto que se pueda distribuir en todo el mundo para el diagnóstico.
Se cierra el círculo. La pregunta surge del paciente y, después de pasar por muchas áreas, vuelve a él en forma de mejora en el diagnóstico o el tratamiento, o en su calidad de vida.
- ¿Hace falta cultura de la innovación entre los médicos y los investigadores?
- Sí. Cada día hay más pero sigue haciendo falta. En los hospitales se hace mucha innovación que muchas veces ni siquiera se es consciente de que se está haciendo.
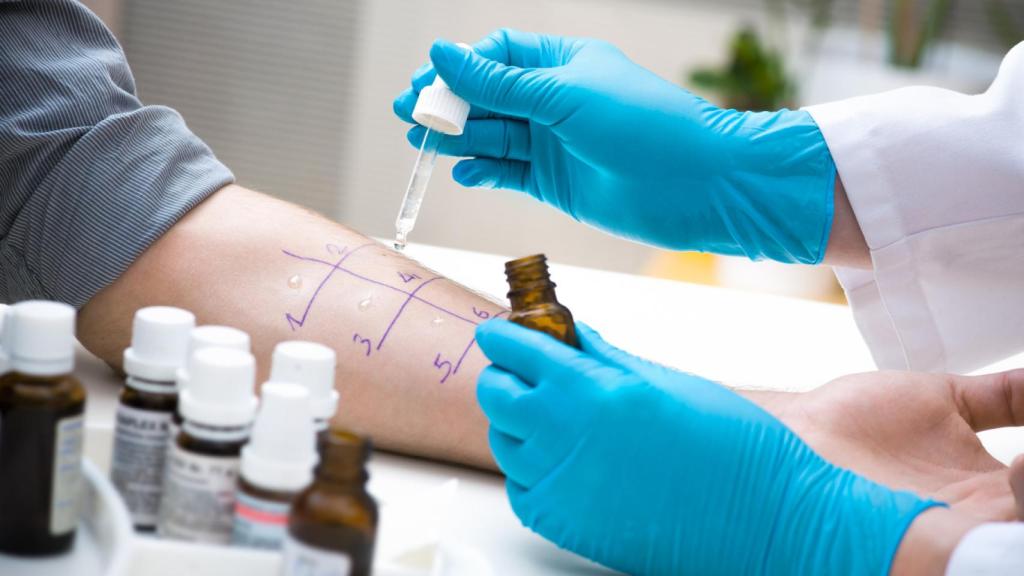
Las alergias son cada vez más frecuentes en nuestro paísq iStock
* La prevalencia de alergia en todo el mundo varía del 10% al 40%, y es mayor en los países más desarrollados. En España, el 21% de la población era alérgica a principios de los 2000. En la actualidad, lo es el 30%. Las más comunes son a los ácaros, el polen, el pelo de animales y picaduras de insectos. La anafilaxia es una reacción alérgica grave, con síntomas potencialmente mortales, y afecta anualmente a entre 3 y 30 de cada 100.000 habitantes. Hasta el 2% de ellos fallecen por esta causa.